肺がんについて
日本で2016年に新たにがんと診断された人は995,132名(男性566,575名、女性428,499名)と推計されています。その部位は順に大腸・胃・肺と肺癌は3番目に多く(男性では2位、女性では4位)なっています。2017年のがん死亡は372,334名(男性220,398名、女性152,936名)と推計され、死亡数が多い順番は順に肺・大腸・胃と肺癌は一番多く(男性1位:53,002名、女性2位:21,118名、合計74,120名)となっています。肺癌の治療は日々進歩してきておりますが、罹患者数も死亡者数も残念ながら、未だ増加の一途をたどっています。
肺がんの症状
咳、痰(血痰)、発熱、胸や背中の痛みなどから発見されることもありますが、手術適応症例の多くは無症状で、胸部レントゲンあるいはCT検査、PET検査などで偶然発見されます。
肺がんの検査
胸部レントゲン検査やCT検査などの画像診断にて肺癌を疑われた場合、痰の細胞診検査、気管支内視鏡検査、CTガイド下生検などにより病理学的な確定診断を試みます。これらの検査で確定診断が得られる確率は約40%程度です。特に最近の肺がんの傾向として、肺の表面に近い場所に小型の肺がんが見つかることが増えているため、術前に確定診断が得られにくいケースが多くなっています。このような小さな病変については手術中に組織検査を行うこともあります。その他には頭部MRI検査、PET検査で遠隔転移の有無を確認します。
肺がんの治療法
手術、放射線療法、化学療法(いわゆる抗がん剤)、支持療法・緩和療法があり、これらを単独または組み合わせて治療を行います。例えば、小型肺がんに対しては胸腔鏡手術と縮小手術(肺部分切除や肺区域切除)を組み合わせ、体への負担を軽減しつつ、根治的手術を行います。一方で進行した肺がんにおいては、主に標準的な肺葉切除とリンパ節郭清を施行しますが、手術前に抗がん剤や放射線治療を行ったり、周囲臓器(肋骨、横隔膜、大血管、気管、左心房など)を合併切除することもあります。また根治性が損なわれなければ、気管支形成術、血管形成術を用いて、できる限り肺を温存するようにしています。
当院の肺がん治療
肺がんの標準的治療は病期別に分けられています。
以下の内容は現状の最新のガイドラインに基づいています。
外科療法
手術治療は一般的には比較的早期の肺がんであるI期、そして4cm以上の腫瘍径、リンパ節転移、周囲臓器への浸潤状況でII期以上に分類されたもののうち、II期とIIIA期の一部に対して行われています。手術術式は肺がん病巣がある肺葉、すなわち右肺であれば上葉・中葉・下葉の3葉のうちの1葉または2葉、左肺であれば上葉・下葉の2葉のうち1葉を切除するのが標準術式とされています。また肺葉切除に加えて、切除される肺の根元の部分(肺門)や心臓の周囲にある(縦隔)リンパ節を切除(郭清)します。リンパ節郭清はがん細胞の転移の可能性のある部分を極力切除し、正確ながんの進行度を評価する目的で行います。最近では、サイズの小さい肺がんや高解像度CTでおとなしいタイプの肺がん(がんの浸潤度が軽度と予想されるもの)と判断されるものに対しては、肺葉切除より残存肺機能を温存できる肺部分切除または肺区域切除という術式が用いられることが増えてきました。肺切除の範囲は呼吸器外科医、呼吸器内科医、放射線科医、病理診断医らで開催される合同カンファレンスにおいて、個々の患者さんの身体状況やがんの進み具合、悪性度を考慮して、適切と思われる肺切除範囲が決められます。また最近の手術のほとんどで、胸の中をのぞき込む胸腔鏡カメラが用いられ、手術に携わる複数の人間が術野を見ることができるため、以前に比べて、手術の安全性が増していると言えます。また近年、胸腔鏡手術の導入、自動縫合器の発達、止血・切開装置の開発などのおかげで、胸腔鏡を挿入する小孔と小切開創のみで肺葉切除や区域切除が行えるようになりました。当科でも積極的に胸腔鏡手術を導入しています。つまり、手術の安全性を向上させつつ、身体への負担が少ない手術が行えるようになってきました。また肺機能を大きく損失する片肺全摘術に関しては、根治性が損なわれなければ可能な限り、気管支形成、肺動脈形成などの複雑な手技を加えることによって、片肺全摘術を回避することを試みます。そうすることで肺機能温存が図られ、術後に必要な追加治療が十分に行えるようになります。
IIIA期の進行肺癌に対しては、最初から手術を行うのではなく、抗がん剤や抗がん剤と放射線治療を組み合わせた治療、いわゆる術前導入(放射線)化学療法を行い、効果を確認してから切除を行う場合もあります。また当初、進行肺癌として手術以外の治療法(抗がん剤、抗がん剤+放射線治療)が選択された場合でも、治療効果で病変が小さくなり、かつ他に遠隔転移を来していないような状況であれば、手術を行うこともあります(救済手術、サルベージ手術ともいいます)。これらの手術は決して容易ではないため、複雑な手術経験の少ないところでは行うべきではないといえます。したがって個々の肺がんの進行状況を担当する関係各科による呼吸器合同カンファレンスで十分に検討した上で、当院での手術が可能かどうかを判定しています。
切除できない肺がんの患者さんには、採取されたがん組織を用いてEGFR遺伝子などの遺伝子変異の有無、PD-L1発現の有無などを検索した上で、分子標的薬・免疫チェックポイント阻害剤・抗がん剤のなかで最適と考えられる薬剤を用いて治療を行います。また骨転移病変には治療かつ症状緩和目的に放射線治療や薬物療法を行います。これら治療の選択は定期的に開催される呼吸器内科医、呼吸器外科医、放射線治療医、病理診断医による呼吸器合同カンファレンスで話し合いの上、決められます。また必要に応じて緩和医療内科医、がん看護専門看護師や緩和ケア認定看護師、管理栄養士など、多職種の専門家に積極的に加入していただき、日々変化する患者さんの病状や症状に対して、柔軟に対応していくことを心がけています。
肺がんの手術について
開胸法(胸の開け方)について
標準的な術式(胸腔鏡併用手術):Hybrid VATS(ハイブリッド・バッツ)
当科では、ほとんどすべての手術で胸腔鏡を併用して手術を行っています。
具体的には病変を含む肺組織を体外に摘出する際に、最終的に必要になる5~8cmの小開胸創を初めから手術操作口として利用し、肋骨を切ることなく、胸腔鏡挿入口を含む2箇所の傷口で手術を行っています。小開胸創からは術野を直接みることが可能です。これに加え、胸腔鏡からの視野を併用することで死角を少なくし、周りにいる外科医と情報共有を図りながら、より安全・確実な手術が遂行できるように努力しています。
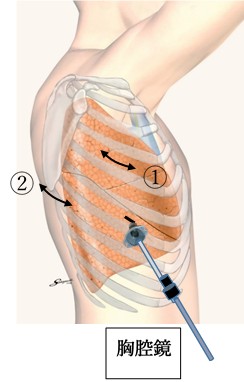
下図のような皮膚切開を置いて、肋骨の間を分けて手術を行います。
① 前側方切開(約5~8cm):腫瘍が右上葉、中葉に位置する場合の切開創
② 後側方切開(約6~8cm):腫瘍が右下葉に位置する場合の切開創
大きな腫瘍、大血管に絡むような腫瘍、気管支形成が必要になる手術では、右図②の後側方切開創を15~30cmに延長し、肋骨を一部切離して肋間を押し開くことで良好な視野を確保します。手術終了時には切った肋骨は近接する肋骨に固定します。これが原因で日常生活に支障をきたすことはありません。
胸腔鏡下手術
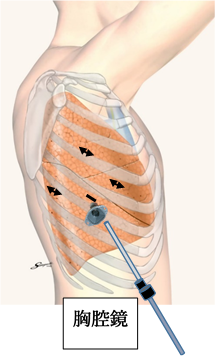
下図のように、3~4箇所の皮膚切開(5mm~5cm)を置き、胸腔鏡カメラを胸腔内にいれて手術を行います。
基本的に肋骨を切ることはありません。また傷が小さいため、術後早期の回復が期待できます。肺の辺縁近くにある早期小型肺がんや転移性肺腫瘍に対する肺部分切除や縦隔腫瘍の一部で行っています。
開胸法の選択で最も重要なことは、
1)手術の安全性が確保されていること
2)肺がんの手術が確実に行えること
この2点であり、大きな腫瘍、複雑な手術手技や合併切除が必要な手術、出血等のリスクの高い手術においては、必要に応じて開胸手術を選択したほうが安全かつ短時間に手術を終えることができるため、かえって低侵襲になる場合があります。
個々の患者さんで術前に十分に検討し、最適なアプローチ法を選択します。
(1)術式の詳細
肺がんの進行度、病変のある場所、全身状態などさまざまな要因を十分に評価し、最適な術式を選択できるように心がけています。肺は切除した分だけ小さくなり、肝臓とは異なり再生することはありません。 しかし残存する肺が位置を変えながら、術前より膨らみます。残存肺が膨らむ程度は元々の肺の状態や術後のリハビリ努力で変わってきます。
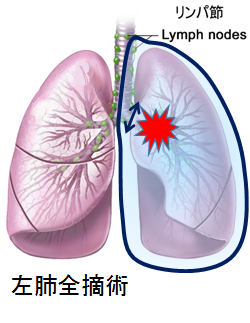
片肺全摘術
片方の肺を全部取る手術で、肺門部(心臓に近い部分)にできた肺がんの場合に行われることがあります。
手術後の呼吸機能は半減し、心臓にも負担がかかるため、手術後の日常生活にかなりの支障をきたすことがあります。
したがって肺全摘術は呼吸機能を含め、全身状態に十分な余力を持った人にだけ行われます。
特に右肺全摘術は、左肺全摘術に比べ、呼吸機能損失が大きく、術後の合併症のリスクも高いことから、限られた患者さんのみに行われています。肺葉切除に比べ、術後の合併症のリスクも2~3倍高くなります。最近では可能な限り血管・気管支形成を行うことで、片肺全摘術を回避できるようになったため、片肺全摘術が行われることは少なくなってきています。
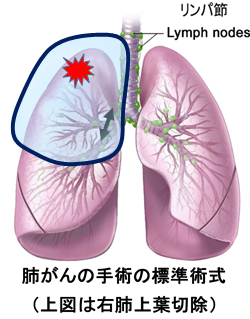
肺葉切除術(1葉、2葉切除)
肺がんのできた肺葉(右は上中下葉の3葉、左は上下葉の2葉)を切除する手術で、肺がんの手術の標準術式とされています。
肺がんのできた位置やリンパ節転移の状況によっては2つの肺葉を切除する場合もあります。
手術後の呼吸機能は、切除される肺葉の大きさによって異なります。つまり、右上葉であれば17%減、右中葉であれば12%減、右下葉であれば27%減という具合です。
手術後の生活は、元々の肺の状態と呼吸能力次第ですが、おおよそ一般的には3カ月程度で手術前の状態に近いところまで回復することができます。
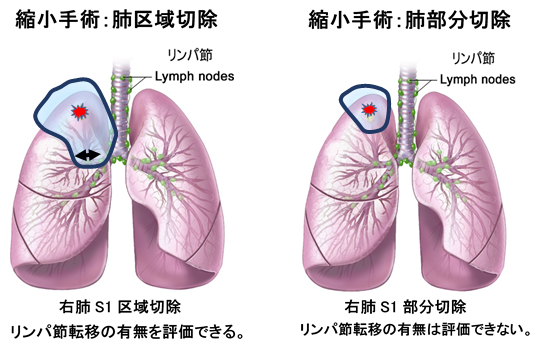
肺域切除、肺部区分切除
肺の一部を切り取る手術です。区域切除では摘出区域の根元部分まで肺を切り込み、区域気管支の根元部分にあるリンパ節を摘出し、転移の有無を評価することができる。
部分切除では肺の表面近いところに存在するがん病巣のみを摘出するため、肺の付け根部分に存在するリンパ節の評価ができません。この点で区域切除の方が、がんの根治性が高いと考えられています。 しかし摘出区域によっては、手術術式がやや複雑になる傾向があり、手術難易度も高くなります。また肺葉切除に比べると術後に残存する肺の量が多いため、呼吸機能の減少も数%~10%程度です。そのため手術後の呼吸障害の程度は少ないと考えられます。
初期の小型肺がんや前がん病変、転移性肺腫瘍、良性腫瘍に対し、適応される術式です。
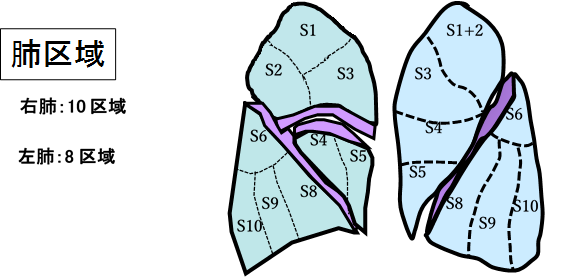
近年では、CT検診の普及により同時または異時性多発に発生する小型の早期肺がんが多く発見されるようになり、肺区域切除の威力が発揮される機会が増えてきました。肺区域は右肺10区域、左肺8区域に分かれています。病変の大きさ、性状、肺表面からの深さ、区域内のどの位置にあるかなどによって、病変の存在する区域だけの切除でいいのか? 隣接区域の合併切除が必要か?区域切除ではなく、 肺葉切除の適応か?を判断します。
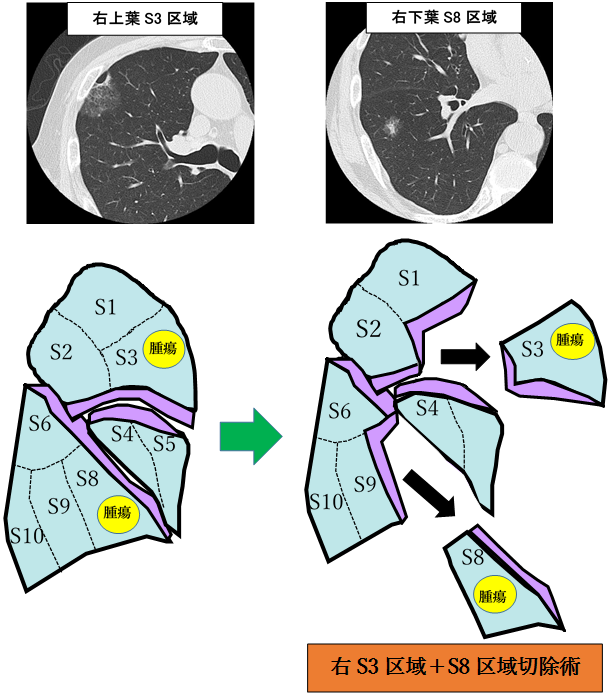
たとえば、下図のように肺がん病変が他肺葉に複数存在し、かつ病変が肺部分切除術では対応困難な位置に存在している場合、従来通り各肺葉切除を行うと損失する肺機能は大きく、術後の生活に支障をきたすばかりか、合併症のリスクも高くなります。このような場合、それぞれの病変に対し肺区域切除術を行うことで肺機能を温存しつつ、根治性も確保されます。
リンパ節郭清
肺がんの手術でがん細胞が転移しやすいリンパ節、主に気管支や気管の周りにあるリンパ節を取ることをリンパ節郭清といいます。
目的は
1) 肺がんの進行度を判断すること
2) 転移の可能性があるリンパ節を取り除くこと
でより完全にがん細胞を取り除き、がんの根治性を挙げることです。
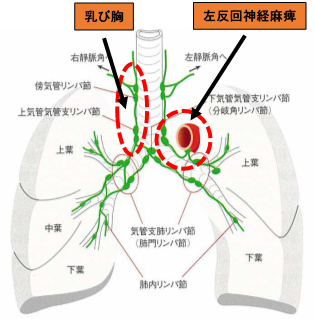
リンパ節を取り除くことで特に障害が発生するわけではありませんが、リンパ節を取り除く際に近傍に存在する重要臓器、脈管などを損傷することで術後障害が発生することがあります。
例えば、左大動脈弓下のリンパ節郭清時の左反回神経麻痺や右上縦隔リンパ節郭清時の乳び胸(にゅうびきょう)が代表的な合併症です。
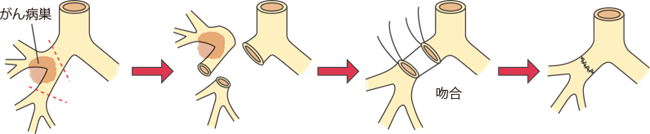
気管支形成・血管形成(スリーブ切除)
肺がん病変は肺葉の根元のところにある場合、普通に手術を行うと片方の肺をすべて取ってしまう(片肺全摘術)ことになります。そこで片肺全摘術をできるだけ避けるために、下図のように病変と気管支の一部分を合併切除し、残った気管支同士をつなぎ合わせることがあります。血管(主に肺動脈)についても同様です。技術的には複雑になるため、高度の技術力が要求されますが片肺全摘による著しい肺機能低下を避けることができ、その後の生活や追加治療を行う際に有利になります。
右上葉スリーブ切除の1例
右上葉気管支の根元に腫瘍が位置しており、完全切除には右肺全摘術が必要になります。
そこで右主気管支と腫瘍より末梢側の気管支を切り離し、上葉切除を行います。離れた中枢側と末梢側の気管支同士をつなぎ合わせて、中葉と下葉の肺を残すことができます。
浜の町病院 呼吸器外科は、呼吸器外科専門医合同委員会の関連施設です。呼吸器外科専門医1名、および外科専門医資格を持ち、呼吸器外科手術を修練しているレジデント1名、研修医1名の計3名で、肺悪性腫瘍性疾患群をはじめ、縦隔疾患、気腫性肺疾患などの治療を行っています。年間100例前後の手術症例があり、胸腔鏡を用いた低侵襲手術から肺機能温存を目的とした縮小手術や形成術、進行肺癌症例では化学療法や放射線療法と手術を組み合わせた集学的治療を積極的に行っています。
2018年に行った呼吸器外科手術は99例で、内訳は原発性肺癌46例、転移性肺腫瘍10例、良性肺腫瘍3例、縦隔腫瘍9例、特発性または続発性自然気胸15例、炎症性肺疾患2例、膿胸3例、胸壁腫瘍1例、その他10例でした。原発性肺癌手術46例のうち、43例は胸腔鏡下手術で行われました。
開胸手術3例の内訳は気管支形成を伴い右肺下葉切除術、胸壁浸潤を伴う肺がんに対する胸壁合併切除2例でした。
治療方針の決定に関しては、呼吸器外科医、呼吸器内科医、放射線診断医、放射線治療医、病理診断医との合同カンファレンスで個々の患者さんの病状や状況を十分に話し合い、科学的根拠と患者さんの生活の質(QOL)を重視した治療法を選択するように心がけています。

