小腸は食べ物を消化し吸収して体に栄養素を取り込む大切な場所(臓器)で、成人では5-6mの長さがあります。大腸は1.5m程度で結腸と直腸にわかれ、小腸から送られてきた不消化物から水分とミネラルを吸収して便を作り、直腸で便を一時的に溜めて体外に出します。腸の壁は、最も内側にあって栄養素や水分を吸収する粘膜、粘膜の下の脂肪や血管・神経の通る粘膜下層、腸の内容を先の腸に送るための筋肉、最外側の漿膜と呼ばれる腹膜と漿膜下層でできています。
大腸の主な病気には、大腸がん(結腸がんと直腸がん)、がん類似疾患(カルチノイド・内分泌腫瘍、GIST、悪性リンパ腫など)、炎症性の病気(結腸憩室炎、クローン病、潰瘍性大腸炎)、大腸の穿孔(壁に穴があくこと)による腹膜炎、虫垂炎、各種の痔疾患があります。小腸の病気は比較的稀ですが、腸閉塞や小腸の腫瘍、クローン病などの炎症性の病気などがあります。
大腸がん
大腸がんは、日本人の生活習慣の欧米化や高齢化に伴い増加しています。国立がんセンターのがん統計予測では、2021年に大腸がんと診断された方は約15万人で、がん全体で最も多い部位でした(男性3位、女性2位、国立がんセンターホームページ)。同予測で2021年に大腸がんで死亡された方は約5万3千人で、全がんの2番目の多さでした(男性2位、女性1位)。大腸がんは、現在最も日本人がかかりやすいがんと言え、男性の10人に1人、女性では13人に1人が大腸がんにかかるとされています。大腸がんで亡くならないためには、①禁煙や肥満の解消・運動などで予防に努めること、②早期発見のためのがん検診や大腸内視鏡検査を受けること、③血便や排便の異常など症状が出た時には早めに専門医を受診すること、④がんになった場合には適切な治療を受けること、が大切です。
大腸がんの主な症状は、便に血が混じる、赤い便や黒い便がでる、下痢と便秘を繰り返すなど排便がおかしくなる、便が細くなる、お腹が痛む、お腹にしこりを触れる、貧血になる、などです。大腸がんは進行すると、腸閉塞になったり、腸の壁を破って近くの臓器に広がったり、リンパ節へ転移(元々がんがあった場所から離れたところに到達し、大きくなること)を起こしたり、血管に侵入し肝臓や肺に転移したり、腸の壁を破ってお腹の中に散らばって転移したりします。
検査には、精密検査としての大腸内視鏡検査、大腸がんであることを確認する病理検査、がんの場所を調べる注腸造影検査、がんの広がり進行度を調べるCT検査、などがあります。大腸がんになってしまった場合、がんの進行度(ステージ)を決めるために、これらの検査を受けて最もふさわしい治療法を選びます。
大腸がんの治療には、手術治療、内視鏡治療、抗がん剤などによる化学療法、放射線療法があり、進行度(ステージ)によって標準的な治療方針が決まっています。大腸がんの治療効果は、がんを完全に取り除くこと(切除)が最も高く、早期のがん(ステージ0かIの一部)では内視鏡での切除が行われ、それ以外のがん(ステージIからIIIまで)ではがんを含めた腸管(約20-30㎝)と転移の可能性のあるリンパ節を取り除く(郭清と言います)手術治療が行われます(図1)。ステージIVの大腸がんの場合、可能な限り転移している部分も含め切除を行いますが、切除できない場合などは化学療法や放射線療法が勧められます。通常は、がんを取り除いたあとに、残った腸の端と端をつなぎ合わせます。大腸自体は約1.5mと長く、ある程度結腸を切除しても、水分吸収や排便機能などは保たれ、通常は大きな後遺症は残りません。リンパ節郭清を行っても、体のむくみなど身体への影響がおこることはほとんどありません。一方で、がんが肛門に近い直腸にできた時は、がんを確実に切除するために永久人工肛門になる場合があり、肛門が残っても便の回数が増える便が漏れるなどの排便機能の障害が残る場合があります。
消化器外科での大腸がんに対する手術は、巨大ながんや腸閉塞を伴ったがんなどを除き、可能と判断される場合には、どの部位・進行度においても腹腔鏡手術を行っています。粘膜内の早期大腸がんや良性のポリープは内視鏡的切除が行われますが、内視鏡で取ることが困難な場合も、腹腔鏡手術の良い適応となります。
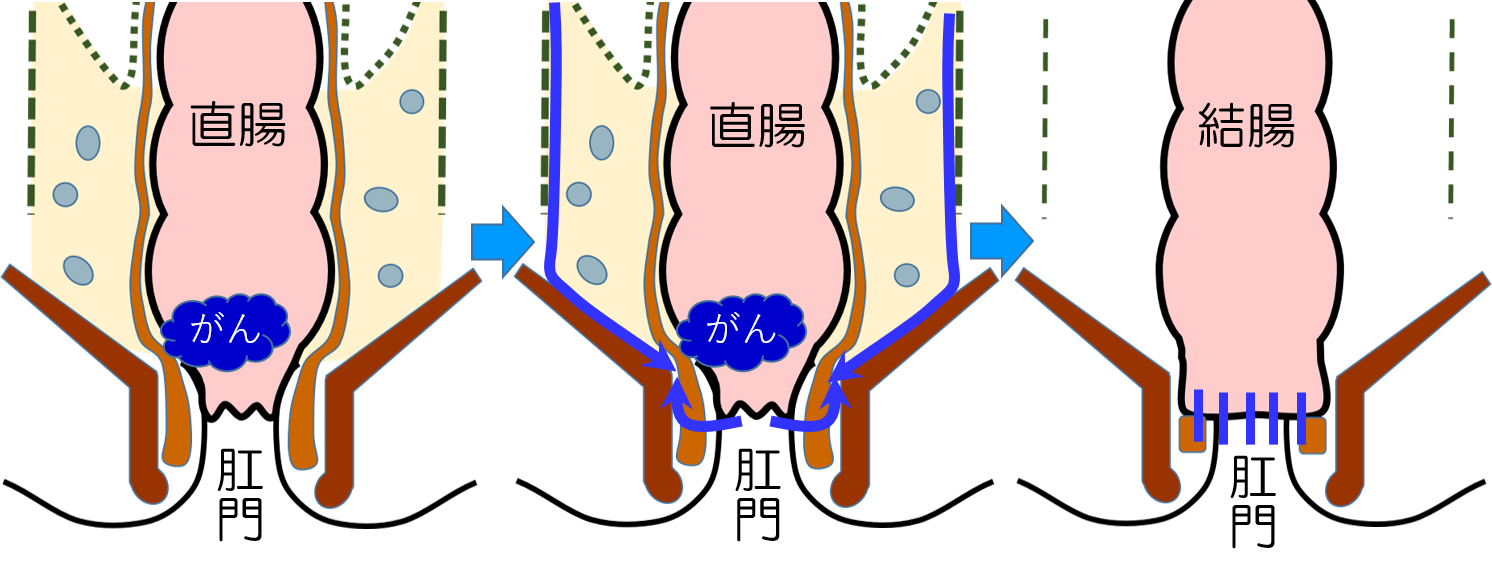
自然肛門の温存が問題となる直腸がんに対しては、肛門ぎりぎりで直腸を切除する超低位前方切除や肛門挙筋(肛門を締めている筋肉)の一部を切除するISR(括約筋間直腸切除)などで、自然肛門の温存に努めています(図2)。腫瘍の位置や大きさ・進行度により異なりますが、術前抗がん剤治療や放射線治療も組合せることで、直腸がんの自然肛門温存率は上昇し、肛門から2-3㎝までの早期癌や4-5㎝までの進行癌でも肛門が残せるようになっています。また、やむを得ない場合を除き、神経を傷つけない手術を行って排尿機能と性機能の温存を図っています。これらの機能温存手術にも、腹腔鏡の拡大視効果(小さなものがカメラで拡大して良く見えること)と特有の視野(開腹しての手術ではっきり見えにくい部分が、良く見える)が、有効になります。進行した肛門に近い直腸がんでは、直腸両横の側方リンパ節郭清を行い、骨盤の中での再発の減少に努めています。
大腸がんの術後は、リンパ節へ転移が認められたステージIIIと再発のリスクの高いと考えられるステージII(腸閉塞や腸の穿孔を起こした場合、がんの悪性度が高い場合、がんが腸の壁の外側・漿膜まで露出した場合、血管などへのがん細胞の侵入が確認された場合、など)の患者さんには、抗がん剤による補助化学療法を行って、がんの再発予防に努めています。大腸がんが既に肝臓や肺へ転移しているステージIVの方やがんが再発した方に対しても、腫瘍内科と協力して抗がん剤による化学療法と組み合わせながら、可能な限りがんの切除を行っています。
切除のできない大腸がんの患者さんには、全身化学療法や分子標的治療などでがんが大きくなるのを抑えて生存期間の延長に努め、緩和ケアのチームと相談して症状の軽減を行います。消化器外科医、消化器内科医、腫瘍内科医、放射線科医、病理医、緩和医療内科医とがん看護専門看護師や緩和ケア認定看護師、管理栄養士など、いろいろな職種の専門家によるミーティングを定期的に行い、本人に最も適切な治療の提供を心がけています。
がん類似疾患(がんに似た、悪性と考えられる病気)
消化管カルチノイドは、悪性腫瘍のひとつで神経内分泌腫瘍の一部と考えられ、専門的な病理検査にて確定診断されます。比較的稀な腫瘍ですが、小腸や大腸(特に直腸)にできる場合があり、大腸がん同様にリンパ節や肝臓に転移することがあります。小腸にできたカルチノイドは、悪性の度合いが高いとされています。治療は外科手術が基本になりますが、直腸などの1㎝未満の小さなカルチノイドは内視鏡的な切除で治療することもできます。
GISTとは、消化管間質腫瘍(Gastrointestinal stromal tumor)の略語で、消化管の粘膜の下や腸間膜から発生する稀な腫瘍です。小さいうちは無症状で内視鏡検査や消化管の造影検査で発見されますが、大きくなると出血を来したり圧迫症状を来したりして内視鏡検査やCT検査などの精密検査で見つけられます。潜在的には悪性の可能性がありますので、病理検査でGISTと確認された場合や2㎝以上の粘膜下の腫瘍は基本的に外科切除を行います。完全な切除ができない場合やGISTが再発した場合、外科切除後の検査で再発の可能性が高いGISTの場合、GISTを増大させる特定の遺伝子を標的とした薬による治療が行われます。
悪性リンパ腫とは、血液の細胞に由来するがんの一つで、消化管につながる腸間膜のリンパ節や消化管そのものに発生することがあります。小腸や大腸にできた悪性リンパ腫は、大腸がん同様に内視鏡検査やCT検査で病気の広がり(ステージ)を決めて、治療方針を決定します。切除できない場合などは抗がん剤を中心とした薬物療法が中心的な治療となりますが、完全に切除できる場合や抗がん治療により腸に穴があく危険性がある場合は、外科的に切除を行うことあります。
炎症性の腸の病気
憩室とは、大腸の壁のなかにある筋肉の層が欠損した部分から、粘膜が袋状に腸の外側に飛び出した状態です。便秘等により腸管の中の圧力が高まることが原因とされ、高齢になるほど憩室を持った方は増加し10-20%にのぼるとされています。結腸の中では、S状結腸や上行結腸・横行結腸で頻度が高く、何個も憩室ができている多発憩室が多く認められます。お腹は痛まずに突然大量の出血(血便)を起こしたり、憩室内で細菌が増えて憩室炎を起こし腹痛や発熱を来したり、弱くなった憩室部分に穴が開いて腹膜炎や膿瘍形成(膿が貯まり炎症が持続する)・瘻孔(腸と膀胱などが交通すること)を生じたり、炎症を繰り返して腸が狭くなったりすることがあります。無症状の場合には治療は行いませんが、上に述べた合併症を生じた際は、緊急手術が必要になる場合や、待機的に手術で憩室を含む腸を切除する場合があります。
クローン病や潰瘍性大腸炎は、原因不明の炎症性腸疾患で、腸の粘膜にびらんや潰瘍を生じます。下痢や血便、腹痛が主な症状で、若い人から高齢者まで発症し、日本でも患者さんの数は増加しています。クローン病は比較的若年者に多く発症し、小腸と大腸を中心に炎症が起こり、体重減少や貧血などに加え、腸閉塞や痔瘻、腸管に穴が開いて穿孔性腹膜炎、膿瘍形成、瘻孔形成などの合併症を来すことがあります。治療法は、薬物療法や栄養療法などの内科治療が主体ですが、穴の開いた腸管の切除や狭くなった腸の部分を広げる狭窄形成など手術が必要となる場合があります。クローン病は手術では完治できないので、手術では切除を小範囲にとどめて、腸管をできるだけ温存することが必要です。近年、新薬の開発が進み治療は進歩していますが、継続的な治療と定期的な検査での病状把握が大切です。潰瘍性大腸炎の治療も内科治療が基本となりますが、重症で治療が効果ない、大量の出血、穿孔や巨大結腸症、がんの発生やその疑いの病変、などの場合は全大腸を切除する必要があります。ほとんどの場合、小腸で便を貯める袋を作成して肛門とつなぐ手術が行えますが、超高齢者や肛門に近い直腸癌を生じた場合は永久人工肛門になるケースがあります。当院では、クローン病や潰瘍性大腸炎の手術も可能な限り腹腔鏡手術で行っています。若年者の方が多いこともあり、再手術の可能性があるクローン病や複数回の手術が必要となる潰瘍性大腸炎では、癒着が少なく、傷の小さい腹腔鏡手術が有用です。
腸閉塞(イレウスとも呼びます)
腸閉塞とは、小腸や大腸の中が何らかの原因でふさがれたか、手術後の腸の麻痺などで腸の動きが障害されたために、食べ物や腸液が腸の中をスムーズに移動できなくなった状態です。腸閉塞になると閉塞部から上流(口側)の腸管や胃に多量の消化物や消化液・ガスがたまり、お腹が張って苦しくなったり、周期的に痛くなったり、内容が食道内を逆流して吐いたりします。腸の血流が障害されたり腸が破れて腹膜炎をおこしたりすると、激烈な痛みや発熱も出て、ショックになることもあります。
腸閉塞の原因には、以前に受けたお腹の手術による癒着で腸が捻じれ折れ曲がること、大腸の腫瘍(特にがん)などが腸の中を占めること、ヘルニアなど狭いところに腸がはまり込むこと、などがあります。腸閉塞の保存的な治療は、食事や水分摂取を制限して点滴を行い、必要に応じて鼻から腸までチューブを挿入して腸の中の液を排出することです。保存的治療で改善しない場合は、手術により腸閉塞の原因を取り除きます。手術では、癒着を剥いだり、狭くなった原因を取り除いたりしますが、必要に応じて腸を切除する場合もあります。腸を切除した場合、残った腸の口側と肛門側をつなぎ合わせますが、出来ない場合は人工肛門を作ることもあります。
当院消化器外科では、早めに腸へチューブを挿入し腸の圧力を下げて症状の改善を試み、改善が認められず手術となった場合も可能な限り腹腔鏡で手術を行っています。
図1.大腸がんに対する手術:S状結腸癌の場合、S状結腸と転移の可能性のあるリンパ節を取り除きます。
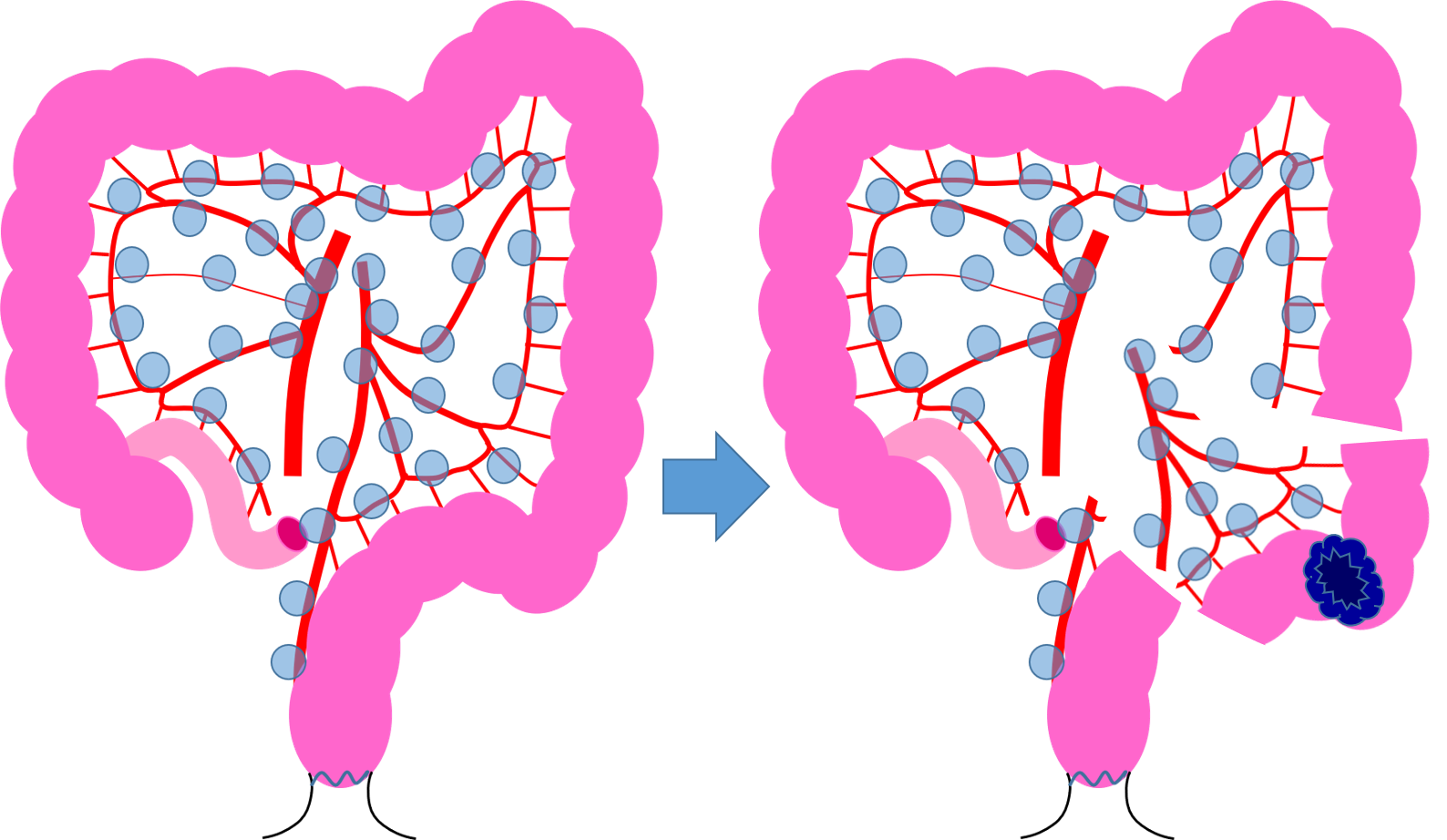
図2.直腸がんの肛門温存術式ISR:肛門に近いがんの場合でも、肛門が残せる場合があります。